- Отсроченная головная боль после вакцинации против COVID-19: красный флаг вакцино-индуцированного тромбоза церебральных вен
- Амбулаторная и стационарная антикоагулянтная терапия и риск госпитализации и смерти среди пациентов с COVID-19
- Легочная тромбоэмболия у госпитализированных пациентов с COVID-19: ретроспективное национальное исследование пациентов, находящихся в отделениях интенсивной терапии и палатах в Шотландии
- Отчет о случае тромботической васкулопатии плода в плаценте больной COVID-19
- Риск тромбоцитопении и тромбоэмболии после вакцинации против covid-19 и положительного теста на SARS-CoV-2: самоконтролируемое игсследование серии случаев
- Роль тромбоцитов в коагулопатии, связанной с COVID-19, и иммунной тромботической тромбоцитопении, вызванной вакциной
- Секвенирование одноклеточной РНК антигенпрезентирующих клеток крови при тяжелой форме COVID-19 выявляет многопроцессорные дефекты противовирусного иммунитета
- Серийные маркеры коагуляции и воспаления и возникновение клинической тромбоэмболии легких у пациентов с ИВЛ с инфекцией SARS-CoV-2; перспективная когорта маастрихтского отделения интенсивной терапии COVID
- Гаплотипирование MHC пациентов с SARS-CoV-2: подтипы HLA не связаны с наличием и серьезностью COVID-19 у населения Израиля
- Дифференциальная тенденция изменения количества лейкоцитов (лейкоцитов) и количества моноцитов у пациентов с тяжелыми и не тяжелыми формами COVID-19 в течение 7-дневного периода наблюдения
- Исход ВИЧ-положительного пациента, инфицированного COVID-19 после аутотрансплантации костного мозга: отчет о клиническом случае
- Повышение уровня D-димера в плазме при тяжелой форме SARS-CoV-2 может быть индикатором подавления фибринолиза: отчеты о случаях
- EMA запускает обзор риска тромбообразования вакциной AstraZeneca
- Анатомо-патологическое наблюдение и анализ SARS и COVID-19: микротромбоз - главная причина смерти
- Рецепторы SARS-CoV-2 экспрессируются на тромбоцитах человека и влияние аспирина на исходы у пациентов с COVID-19
- Параметры тромбоцитов и морфология лейкоцитов изменяются у больных COVID-19 по сравнению с не-COVID-19 пациентами с аналогичной симптоматикой
- Возможное вовлечение Синдекана-1 в условиях COVID-19, связанное с повреждением эндотелия
- Covid-19 ассоциированная коагулопатия
- Инфаркт почки у пациентов с COVID-19
- COVID-19 и тромбоэмболия основных органов: проявления в нервно-сосудистой и сердечно-сосудистой системах
- Испытания полных доз антикоагулянтов приостановлены из-за бесполезности и безопасности
- Этнические различия в тромбопрофилактике у пациентов с COVID-19: следует ли их учитывать?
- Предложение по лечению коагулопатии, связанной с COVID-19, у детей
- Тромбоцитопатия и эндотелиопатия: решающие факторы тромбовоспаления COVID-19
- Ранний опыт лечения артериальных тромбоэмболических осложнений у пациентов с COVID-19
- Протромботические изменения у пациентов с COVID-19,связанные с тяжестью заболевания и смертностью.
- Эритроциты как цель SARS-CoV-2 в патогенезе Covid-19
Тромбозы
Коварная трахея: Лечение трахеита и медиастинита инфликсимабом и стероидами у пациента с язвенным колитом
28.10.2021Источник: DOI.org
Аннотация
Легочные внекишечные проявления воспалительных заболеваний кишечника встречаются редко, составляя от 0,21% до 0,4% от общего числа больных воспалительными заболеваниями кишечника. Общие симптомы включают кашель, боль в груди и одышку. У таких пациентов часто встречаются аномальные функциональные легочные тесты с рестриктивными, обструктивными и диффузионными дефектами. КТ остается наиболее чувствительным методом визуализации для выявления отклонений. Легочные проявления разнообразны и включают заболевания дыхательных путей, паренхимы и плевры. Преобладают заболевания крупных дыхательных путей, особенно бронхоэктазы. Заболевания верхних дыхательных путей встречаются редко, но могут привести к развитию острой дыхательной недостаточности. Насколько нам известно, нет сообщений о сочетании медиастинита с трахеитом при воспалительных заболеваниях кишечника. Мы представляем случай пациента с язвенным проктитом, у которого развился воспалительный трахеит и медиастинит. Ее болезнь ответила на системные стероиды и биологическую терапию. В дополнение к нашему случаю мы провели обзор литературы и представили подход к легочным осложнениям как внекишечному проявлению воспалительного заболевания кишечника.
Презентация случая
Пациентка - 26-летняя некурящая женщина с язвенным проктитом, диагностированным в 2017 году. Ее домашние лекарства включали пероральный и ректальный месаламин с ректальными стероидами по мере необходимости. В апреле 2019 года она обратилась с диареей, болью в животе и кровотечением из прямой кишки. Симптомы были рефрактерны к ректальной стероидной терапии, начатой в апреле 2019 года. К августу 2019 года появились лихорадка, кашель, одышка, плевритическая боль в груди и одышка.
Компьютерная томография грудной клетки с контрастом была отрицательной в отношении легочной эмболии, но показала диффузный медиастинит и утолщение трахеи (рис. 1A-D). Рентгенологических признаков консолидации, пневмонита или интерстициальных паренхимальных изменений не было. Ректальные стероиды были отменены; продолжалась пероральная и ректальная терапия мезаламином, и были начаты эмпирические антибиотики широкого спектра действия. Обследования на аутоиммунное заболевание, васкулит и лимфопролиферативное заболевание были отрицательными.
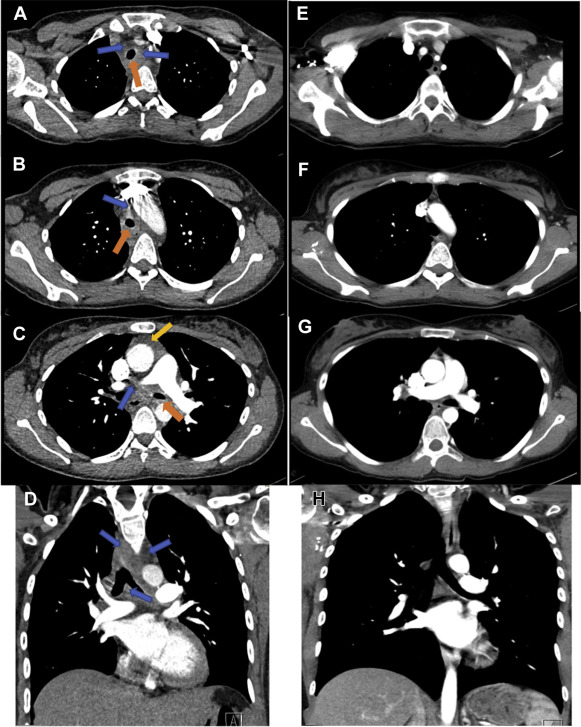
Рисунок 1A-H. Аксиальные срезы A-B показывают диффузный медиастинит (синие стрелки), который распространяется от верхнего средостения, а в C, далеко за карину в главные бронхи, где имеется значительный передний медиастинит (желтая стрелка). Циркумференциальный трахеит (оранжевые стрелки) проявляется сужением A, проксимальной и B, средней трахеи, которое распространяется на C, левый главный бронх. Корональный срез D показывает аналогичный диффузный медиастинит (синие стрелки) с расширением, выходящим за пределы карины, без явной аденопатии или образования.
Разрешение всех трахеитов и медиастинитов на аксиальных срезах E-G и корональных срезах H после стероидной и биологической терапии.
Сигмоидоскопия поперечной ободочной кишки показала активный левосторонний колит от ректосигмоидного соединения до селезеночного изгиба длиной 55 см. Терминальная подвздошная кишка не визуализировалась. Эндобронхиальное ультразвуковое сканирование показало увеличение ткани средостения, но без очаговой лимфаденопатии. Гибкая бронхоскопия выявила тяжелый трахеит с диффузным отеком слизистой оболочки, изъязвлением и псевдомембранозным слущиванием (рис. 2А). Патологические данные биопсии трахеи подтвердили фибриноидный некротизирующий трахеит с острым и хроническим воспалением и лимфоплазматическим инфильтратом (рис. 3). Результаты биопсии, БАЛ и цитологического исследования были отрицательными в отношении инфекционных причин и злокачественной опухоли. Несмотря на отрицательные результаты культуры, пациент получил в общей сложности 7 дней эмпирической антибиотикотерапии. Объединив результаты патологоанатомических исследований с отрицательными результатами инфекционных и аутоиммунных исследований, был поставлен диагноз трахеита и медиастинита, как легочные внекишечные проявления воспалительного заболевания кишечника.
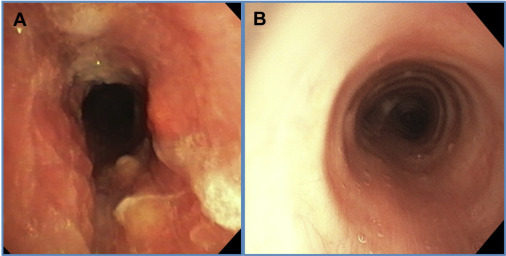
Рисунок 2A-B. А) Тяжелый узелковый трахеит: сужение дыхательных путей с отеком, изъязвлением, гиперемией и эритемой. B) Нормальная трахея после отмены стероидов и биологической терапии.
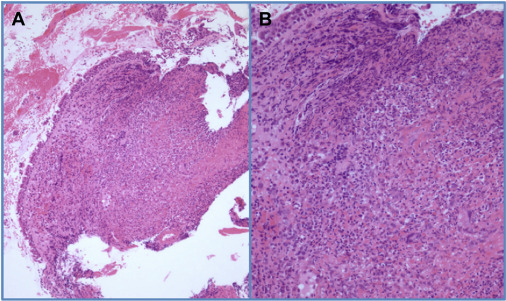
Рисунок 3A-B. А) Фибриноидный некроз в биоптате трахеи с острым и хроническим воспалением. B) Значительная нейтрофильная и лимфоплазматическая инфильтрация.
После подтверждения воспалительного заболевания и окончательного анализа результатов культивирования пациентка начала принимать системные стероиды (пероральный преднизон, 40 мг) в амбулаторных условиях в отделении гастроэнтерологии. Состояние пациентки быстро улучшилось, и последующие КТ грудной клетки показали разрешение трахеита и медиастинита (рис. 1E-H). После отмены стероидов в ноябре 2019 года был начат прием инфликсимаба, и у нее сохранялась ремиссия колита и легочных симптомов. Бронхоскопия в декабре 2019 года подтвердила нормальные дыхательные пути (рис. 2B), а биоптаты были отрицательными на активное воспаление.
Обсуждение
Легочные проявления воспалительного заболевания кишечника были описаны ранее, но в целом остаются редкими. Предполагаемый механизм заключается в общем эмбриональном происхождении ЖКТ и дыхательных путей в примитивной передней кишке. Легочные внекишечные проявления включают заболевания дыхательных путей, плевры и паренхимы, хотя преобладают заболевания крупных дыхательных путей. Наиболее распространенным заболеванием является бронхоэктаз, который поражает 66% пациентов с ВЗК с легочными заболеваниями. Заболевание мелких дыхательных путей проявляется в виде бронхиолита и дистальной газовой ловушки. Паренхимальными проявлениями являются некробиотические узелки, интерстициальный фиброз, организующаяся пневмония и буллы. Саркоидоз, эмболии, гранулематоз Лангерганса, серозит и васкулит также были зарегистрированы как редкие легочные осложнения ВЗК. Заболевания верхних дыхательных путей включают стеноз подглоточного отверстия и трахеобронхит. Заболевания трахеи вызывают беспокойство, так как воспаление и отек могут привести к острому нарушению проходимости дыхательных путей, что требует срочного вмешательства. Поражение дыхательных путей вызывало особое беспокойство у пациентки, так как у нее были симптомы тяжелого трахеита. Ее состояние отражало немногие известные случаи поражения трахеи, которые включали клинические признаки, результаты КТ (рис. 1A-D), эндотрахеальное заболевание (рис. 2), и трахеальное заболевание (рис. 3).
Насколько нам известно, это первое сообщение об одновременном трахеите и медиастините в качестве легочного внекишечного проявления воспалительного заболевания кишечника. Ранее были описаны только медиастинальная и подкожная эмфизема. Этот случай также уникален тем, что демонстрирует поддержание ремиссии ВЗК и внекишечного проявления с помощью биологической терапии. Основным методом лечения остаются стероиды; в сообщениях о случаях описаны ингаляционная, небулайзерная, пероральная и парентеральная терапия. При рефрактерных случаях обструкции дыхательных путей также предлагается бронхоскопия с промыванием стероидами для местного введения. Нет единого мнения о дозе, продолжительности или методе введения стероидов. Симптоматический ответ является основным руководящим фактором, при этом особое внимание уделяется исключению инфекции и одновременному лечению активного заболевания кишечника. Из-за редкости легочных внекишечных проявлений (ЛВП) клинические исследования эффективности терапии отсутствуют.
Наш случай подчеркивает несколько важных соображений для диагностики ЛВП ВЗК. 4-месячная задержка в системной терапии ИБС, вероятно, позволила продлить системное воспаление и развить внекишечные проявления. Быстрое лечение вспышки ВЗК могло бы предотвратить эту презентацию. Не существует установленного диагностического алгоритма для ЛВП, а исследования обычно проводятся при появлении новых респираторных симптомов на фоне известного ВЗК. К сожалению, ЛВП часто бывают субклиническими и могут проявляться без связи с заболеваниями ЖКТ, в том числе у пациентов после колэктомии. Это приводит к ограниченной клинической осведомленности, исследованиям и лечению.
Еще больше затрудняет постановку точного диагноза необходимость исключения побочных эффектов терапии ВЗК. Лекарственно-индуцированные заболевания легких, иммуносупрессивные инфекции, эозинофильная пневмония, фиброз и выпот были связаны с распространенными препаратами для лечения ВЗК, такими как месаламин, метотрексат и ингибиторы фактора некроза опухоли-альфа. Периодическое использование пациентом месаламина, отсутствие хронологического триггера симптомов и гистопатологические данные, соответствующие ЛВП, позволили исключить лекарственную реакцию как причину. Практические модели представляют дополнительные диагностические трудности. Пациенты с ВЗК часто наблюдаются совместно гастроэнтерологами и ревматологами для выявления внекишечных проявлений, но легочные осложнения исследуются редко.
Здесь мы приводим первый случай одновременного медиастинита и трахеита в качестве ЛВП ВЗК. Этот случай демонстрирует диагностическую ценность биопсии трахеи и новое применение биологической терапии для поддержания ремиссии заболевания. Наш случай иллюстрирует важность сохранения высокого индекса подозрительности в отношении респираторных симптомов у пациентов с ВЗК из-за риска компрометации дыхательных путей. Междисциплинарный подход к пациентам с ВЗК, особенно с легочными симптомами, остается важным для своевременной диагностики и лечения.
Ссылка: DOI:https://doi.org/10.1016/j.chest.2021.03.060


